استفاده از محلولهاي اسيدوز يا قليايي در مغز باعث افزايش يا تنگ شدن عروق مغزي در داخل بدن مي شود که نشان مي دهد pH مي تواند بر روي عروق مغزي تأثير بگذارد. در انسان ها ، Severinghaus و همکاران. نشان داد که جريان خون مغزي (CBF) در طول هيپوکاپني مزمن طبيعي بود ، که نشان مي دهد CO2 به خودي خود تن عروق مغزي را تغيير نمي دهد.
چرا اتساع شريان ها فشار خون را کاهش مي دهد؟
بنابراين ، اتساع رگ هاي خوني شرياني (عمدتا شريان ها) باعث کاهش فشار خون مي شود. پاسخ ممکن است ذاتي (به دليل فرآيندهاي موضعي در بافت اطراف) يا بيروني (به دليل هورمون ها يا سيستم عصبي) باشد.
تست هاي تشخيص آنوريسم مغزي
اگر براي شما به طور ناگهاني علايمي چون، سردرد شديد و يا نشانه هاي ديگر مربوط به آنوريسم پاره شده داريدحتما يک آزمون و يا مجموعه اي از تست براي تعيين خونريزي در فضاي بين مغز و بافت هاي اطراف آن (خونريزي زير عنکبوتيه) و سکته مغزي انجام دهيد.
اگر خونريزي رخ داده است پس از آن تيم مراقبت هاي اضطراري دکتر ستايش علت آنوريسم پاره شده را تعيين خواهد کرد.
درنظر بگيريد اگر علايم يک آنوريسم پاره نشده مغز مانند درد پشت چشم، تغيير در بينايي و فلج در يک طرف صورت باشد حتما نياز به تست هاي تشخيصي است.
تست هاي تشخيصي
- توموگرافي کامپيوتري CT اسکن، به طور معمول اولين آزمايش براي تعيين خونريزي مغزي است.
- آزمون مايع مغزي نخاعي – اگر خونريزي ساب آراکنوئيد وجود دارد به احتمال زياد گلبول هاي قرمز خون در مايع اطراف مغز و نخاع ( مايع مغزي نخاعي ) مي باشد دکتر ستايش يک تست از مايع مغزي نخاعي سفارش مي دهد وقتي شما نشانه هاي آنوريسم پاره شده داريد اما CT اسکن شواهدي از خونريزي نشان داده نشده باشد. در اين روش براي گرفتن مايع مغزي نخاعي با يک سوزن از پشت، پونکسيون کمري انجام مي شود.
- تصويربرداري رزونانس مغناطيسي ( MRI ) با استفاده از امواج مغناطيسي و راديويي براي ايجاد تصاوير دقيق و شفاف 2-D و يا 3-D از مغز انجام مي شود. نوعي از MRI ( آنژيوگرافي MRI ) که با شرح جزئيات شريان ها را ارزيابي مي کند ممکن است محل آنوريسم پاره شده را تشخيص دهد.
- آنژيوگرام مغزي – اين روش آنژيوگرام مغزي ناميده مي شود دکتر علي ستايش يک لوله نازک، انعطاف پذير ( کاتتر ) را به داخل شريان هاي بزرگ معمولا در کشاله ران يا بازو وارد کرده و از قلب عبور و از طريق کاتتر، رنگ هاي خاصي به سرخرگ هاي درون مغز تزريق و به شريان ها در سراسر مغز مي رسد.
- مجموعه اي از تصاوير اشعه X – که مي تواند اطلاعات در مورد شرايط شريان ها و محل آنوريسم پاره شده را نشان دهد مي توان گفت اين آزمون تهاجمي تر از ديگر تست ها است و معمولا زماني استفاده مي شود که ديگر تست هاي تشخيصي اطلاعات کافي را فراهم نمي کند.
علائم و نشانه هاي آنوريسم پاره شده به طور معمول عبارتند از:
- سردرد بسيار شديد ناگهاني
- تهوع و استفراغ
- سفتي گردن
- تاري ديد يا دوبيني
- حساسيت به نور
- تشنج
- افتادگي پلک
- از دست دادن هوشياري
- سردرگمي
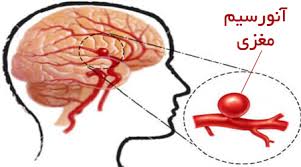
شريان هاي مغز در کجا قرار دارند؟
گردش مغزي. نواحي مغز توسط شريان هاي مختلف تأمين مي شود. سيستم هاي اصلي به يک گردش قدامي (شريان مغزي قدامي و شريان مغزي مياني) و يک گردش خلفي تقسيم مي شوند.
چه مقدار خون در گردش مغزي وجود دارد؟
فيزيولوژي جريان خون مغزي (CBF) ، خون رساني به مغز در يک دوره معين است. CBF در يک فرد بالغ معمولاً 750 ميلي ليتر در دقيقه يا 15 of از خروجي قلب است. اين مقدار معادل پرفيوژن 50 تا 54 ميلي ليتر خون در هر 100 گرم بافت مغز در دقيقه است.
گردش مغزي قدامي
گردش خون مغزي قدامي عبارت است از خون رساني به قسمت قدامي مغز از جمله چشم ها. اين توسط شريان هاي زير تامين مي شود:
شريان هاي کاروتيد داخلي: اين شريان هاي بزرگ شاخه هاي داخلي شريان هاي کاروتيد معمولي هستند که وارد جمجمه مي شوند ، در مقابل شاخه هاي خارجي کاروتيد که بافت هاي صورت را تامين مي کنند. شريان کاروتيد داخلي به شريان مغزي قدامي منشعب مي شود و به تشکيل شريان مغزي مياني ادامه مي دهد.
شريان ارتباطي قدامي: هر دو شريان قدامي مغزي را در داخل و امتداد کف طاق مغزي متصل مي کند.
عوامل خطر آنوريسم مغزي چيست؟
برخي از اين عوامل خطر با گذشت زمان ايجاد مي شوند. ديگران در هنگام تولد حضور دارند برخي از انواع آنوريسم ها ممکن است پس از آسيب به سر (تشريح آنوريسم) يا عفونت هاي خوني خاص (آنوريسم قارچي) ايجاد شوند. شرايط انتخاب شده از تاريخ تولد مي تواند با افزايش خطر ابتلا به آنوريسم مغزي همراه باشد.
چه عواملي فرد را در معرض خطر آنوريسم فوزي فرم قرار مي دهد؟
علاوه بر اين ، فشار خون بالا ، سيگار کشيدن ، ديابت و کلسترول بالا فرد را در معرض ابتلا به تصلب شرايين (بيماري عروق خوني که در آن چربي ها در داخل ديواره عروق تجمع مي يابند) قرار مي دهد ، که مي تواند خطر ابتلا به آنوريسم شکلي را افزايش دهد. همه آنوريسم ها پاره نمي شوند.
بعد از پارگي آنوريسم چه اتفاقي براي مغز مي افتد؟
اگر فشار بيش از حد بالا برود ، ممکن است خون و اکسيژن رساني به مغز به حدي مختل شود که از دست دادن هوشياري يا حتي مرگ رخ دهد. عوارضي که ممکن است بعد از پارگي آنوريسم ايجاد شوند عبارتند از: خونريزي مجدد. آنوريسم پاره شده يا نشتي در خطر خونريزي مجدد قرار دارد.
آيا بين سيگار کشيدن و خطر آنوريسم رابطه وجود دارد؟
همچنين بين دفعات يا زمان مصرف سيگار و خطر آنوريسم رابطه مستقيمي وجود دارد. فشار خون بالا يا فشار خون بالا ، بيماري است که در آن خون با سرعت زياد از طريق رگ ها جريان مي يابد.
منبع:
https://drsetayesh.com/%da%af%d8%b4%d8%a7%d8%af-%d8%b4%d8%af%d9%86-%d8%b1%da%af%d9%87%d8%a7%db%8c-%d9%85%d8%ba%d8%b2/



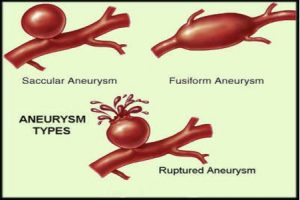
 گشاد شدن رگهاي مغز
گشاد شدن رگهاي مغز